Percepção e Expectativas de Pacientes com Câncer acerca das Diretivas Antecipadas de Vontade
Perception and Expectations of Cancer Patients about the Anticipated Directives of Will
Percepción y Expectativas de los Pacientes con Cáncer sobre las Directrices de Voluntad Anticipadas
doi: https://doi.org/10.32635/2176-9745.RBC.2022v68n1.1625
Stefani Catarina Gois Santana1; Davi de Brito Câmara2
1,2Hospital de Câncer de Pernambuco (HCP). Recife (PE), Brasil.
1E-mail: stefani.enf2@gmail.com. Orcid iD: https://orcid.org/0000-0002-7075-1710
2E-mail: davi_camara@live.com. Orcid iD: https://orcid.org/0000-0002-3665-2866
Endereço para correspondência: Stefani Catarina Gois Santana. Hospital de Câncer de Pernambuco. Avenida Cruz Cabugá, 1597 – Santo Amaro. Recife (PE), Brasil. CEP 50040-000. E-mail: stefani.enf2@gmail.com
RESUMO
Introdução: Diretiva Antecipada de Vontade é um documento que permite registrar desejos prévios e expressamente manifestados pelo paciente sobre cuidados e tratamentos que desejam, ou não, receber em uma situação de incapacidade de expressar sua vontade. Objetivo: Avaliar a percepção e as expectativas de pacientes com câncer acerca do conceito e aplicabilidade das Diretivas Antecipadas de Vontade. Método: Estudo descritivo e transversal, de natureza quantitativa, realizado com 346 pacientes de uma instituição hospitalar de referência em Oncologia no município de Recife-PE. Os dados foram coletados por meio da aplicação do jogo “Cartas na Mesa” (Go Wish®) e de um questionário, desenhado segundo a escala numérica de Likert (grau de discordância ou concordância, de 0 a 10). Resultados: O conhecimento do termo “Diretiva Antecipada de Vontade” alcançou apenas a média de 0,64 pontos entre os pacientes. Após a explicação de seu significado, a intenção de elaboração obteve média de 8,58 pontos. A média de aceitação entre os pacientes foi de 9,42 pontos para implantação na legislação brasileira e 9,64 pontos para implantação na instituição hospitalar onde estavam internados. Conclusão: Na percepção desses pacientes, embora pouco conhecidas, as diretivas antecipadas se mostraram um instrumento capaz de preservar sua dignidade e autonomia. Os pacientes demonstraram interesse tanto por sua elaboração quanto por sua aplicabilidade, no entanto, esperaram receber mais informações e orientações dos profissionais em relação a essa temática.
Palavras-chave: diretivas antecipadas; autonomia pessoal; doente terminal; bioética; neoplasias.
ABSTRACT
Introduction: Anticipated Directives of Will is a document that allows patients to register previously and clearly expressed wills about care and treatments they want, or not, to receive in a situation of inability to express their will. Objective: Assess the perception and expectations of cancer patients about the concept and applicability of the Anticipated Directives of Will. Method: Descriptive, quantitative approach and cross-sectional study carried out with 346 patients from a reference hospital in oncology in the city of Recife-PE. The data were collected through the application of the game “Cards on the Table” (Go Wish®) and a questionnaire, according to the Likert-scale (degree of disagreement or agreement, from 0 to 10). Results: The mean of the knowledge of the term “Anticipated Directive of Will” was 0.64 points among patients. After explaining its meaning, the mean of the intent to prepare to was 8.58 points. The mean acceptance among patients was 9.42 points for the creation in the Brazilian legislation and 9.64 points for the implantation in the hospital where they were hospitalized. Conclusion: In the perception of these patients, although little known, the advance directives have shown to be an instrument capable of preserving their dignity and autonomy. Patients showed interest both in their elaboration and in their applicability, however, they expect to receive more information and guidance from health professionals.
Key words: advance directives; personal autonomy; terminally Ill; bioethics; neoplasms.
RESUMEN
Introducción: La Directiva de Voluntad Anticipada es un documento que permite registrar deseos, expresados previa y expresamente por el paciente, sobre los cuidados y tratamientos que quiere, o no, recibir en una situación de incapacidad para expresar su voluntad. Objetivo: Evaluar la percepción y las expectativas de los pacientes con cáncer sobre el concepto y aplicabilidad de las Directrices Anticipadas de Voluntad. Método: Estudio descriptivo y transversal de carácter cuantitativo, realizado con 346 pacientes de un hospital de referencia en oncología de la ciudad de Recife-PE. Los datos fueron recolectados mediante la aplicación del juego “Cartas sobre la Mesa” (Go Wish®) y un cuestionario, según la escala numérica Likert (grado de desacuerdo o acuerdo, de 0 a 10). Resultados: El conocimiento del término "Directiva de voluntad anticipada" alcanzó sólo un promedio de 0,64 puntos entre los pacientes. Tras explicar su significado, la intención de obtener una media de 8,58 puntos. La aceptación media entre los pacientes fue de 9,42 puntos para la implantación en la legislación brasileña y de 9,64 puntos para la implantación en el hospital donde fueron hospitalizados. Conclusión: En la percepción de estos pacientes, aunque poco, como directivas anticipadas representan un instrumento capaz de preservar su dignidad y autonomía. Los pacientes mostraron interés tanto en su evolución como en su aplicabilidad, sin embargo, agregando más información y orientación de los profesionales que atienden un tema.
Palabras clave: directivas anticipadas; autonomía personal; enfermo terminal; bioética; neoplasias.
INTRODUÇÃO
As Diretivas Antecipadas de Vontade (DAV) surgem no panorama de envelhecimento populacional, no aumento dos casos de doenças crônico-degenerativas e no desenvolvimento de recursos tecnológicos avançados, capazes de prolongar o tempo de vida dos indivíduos mesmo em casos de prognósticos ruins. Trata-se de um documento, elaborado por pessoa lúcida e autônoma, que propõe a manutenção da sua autonomia em situações de terminalidade da vida e incapacidade de expressar-se1-3.
Em termos conceituais, as DAV abrangem duas espécies: o testamento vital, no qual está previsto o registro das vontades do paciente para ser cumprido no momento de incapacidade de manifestá-las; e o mandato duradouro, no qual se designa um representante para tomar as decisões em seu lugar. Apesar dos diferentes conceitos, as DAV são comumente denominadas testamento vital, testamento biológico ou vontades antecipadas, sendo esses termos utilizados como sinônimos1,4.
O testamento vital nasceu nos Estados Unidos, em 1967, como um modelo de documento que garantiria ao paciente o direito de morrer por sua vontade, ainda que incapaz de dar o seu consentimento5. Na Califórnia, em 1976, surgiu a primeira Lei dos Estados Unidos que concedeu o direito às pessoas de recusarem antecipadamente a manutenção da vida por tecnologia médica. Em 1991, o conceito de diretivas antecipadas tornou-se Lei Federal com a publicação do Patient Self-Determination Act (PSDA)6, ressaltando que todos os hospitais, instituições de longa permanência e afins têm obrigação legal de desenvolver diretrizes escritas e educar os profissionais de saúde, bem como perguntar ao indivíduo que ingressa na instituição se possui uma DAV ou informá-lo de que tem o direito de elaborá-la.
Atualmente, países como Espanha e Portugal também possuem legislação sobre a prática das DAV7,8. Na América Latina, Porto Rico foi o primeiro país a legislar e, além dele, Argentina e Uruguai também o fizeram9. No Brasil, apesar de não existir legislação específica, esse documento não se torna inválido. Isto porque uma interpretação integrativa das normas constitucionais e infraconstitucionais concede aparato para a defesa da sua validade no ordenamento jurídico, a exemplo dos princípios constitucionais da Dignidade da Pessoa Humana (art. 1º, III), da Autonomia (princípio implícito no art. 5º) e da proibição de tratamento desumano (art. 5º, III), bem como do artigo 15 do Código Civil, que preceitua que ninguém pode ser constrangido a submeter-se, com risco de vida, a tratamento médico ou à intervenção cirúrgica10-12.
O Conselho Federal de Medicina (CFM) promulgou, em agosto de 2012, a Resolução nº. 1.99513, que dispõe sobre a possibilidade de aplicação das DAV, reconhecendo o direito do paciente de manifestar sua vontade sobre tratamentos médicos e designar representante para tal fim. Essa resolução colaborou para aquecer o debate sobre o tema, especialmente, da necessidade de regulamentação legislativa sobre as DAV14.
A Resolução descreve DAV como um conjunto de desejos, prévio e expressamente manifestado pelo paciente, sobre cuidados e tratamentos que deseja ou não receber no momento em que estiver incapacitado de expressar, livre e autonomamente, sua vontade. E estabelece os critérios para que qualquer pessoa possa definir junto ao seu médico quais os limites terapêuticos na fase terminal – desde que maior de idade e plenamente consciente. O CFM entende como suficiente uma declaração feita pelo paciente ao médico, e cabe ao profissional registrar em prontuário as decisões verbalizadas por ele, sem necessidade de assinaturas ou testemunhas, podendo o médico deixar de levar em consideração as DAV que estiverem em desacordo com os preceitos do Código de Ética Médica13.
Após a aprovação da Resolução do CFM, essa prática já está vigente no Brasil12. Existe ainda, em tramitação, o Projeto de Lei do Senado nº. 149, de 201815, que dispõe sobre as DAV referentes a tratamentos de saúde. O projeto estabelece a possibilidade de toda pessoa maior de idade e capaz de declarar, antecipadamente, o seu interesse de se submeter ou não a tratamentos de saúde, caso se encontre com doença avançada ou acometida de doença grave ou incurável.
Vale ressaltar que as DAV foram designadas para proteger, sobretudo, a autonomia do paciente. O princípio da autonomia humana estabelece o respeito à liberdade e à capacidade de a pessoa gerir e conduzir a própria vida, por meio de escolhas e opções que acatem seus valores e crenças. Nesse sentido, as DAV emergiram com o intuito de reforçar o exercício de liberdade e autodeterminação do ser humano, sob a crença de que este será, por meio desse documento, mais respeitado em sua autonomia quanto ao tratamento desejado e/ou ao representante legal por ele escolhido16,17.
As DAV demonstram benefícios não somente ao paciente, que terá sua vontade assegurada, mas também aos familiares, no sentido de amenizar aflições quanto à responsabilidade de decidir sobre as condutas relacionadas ao fim da vida. O documento também apresenta benefícios aos profissionais de saúde, principalmente para aqueles envolvidos nos processos de morte e morrer, por meio do respaldo que os oferece, possibilitando maior segurança para agir, uma vez amparados na vontade expressa do próprio paciente7,18,19.
No entanto, várias polêmicas ainda permeiam esse assunto, principalmente as relacionadas à falta de conhecimento sobre as DAV, à sua aplicabilidade e ao receio de processo judicial20,21. No cenário internacional, os principais obstáculos à aplicabilidade do documento estão relacionados às dificuldades dos pacientes em antecipar e organizar suas vontades, piora da condição de saúde, entre outras, como dificuldade de conversar sobre a morte, mudanças de opiniões e representantes legais que nem sempre são os melhores tradutores dos interesses do paciente22-24. Apesar das dificuldades, sua utilização é cada vez maior, deslocando-se o foco do debate para seu uso de maneira efetiva18,25.
Embora haja indivíduos com doenças ameaçadoras à vida em praticamente todas as especialidades médicas, os pacientes com câncer estão entre aqueles que mais vivenciam o processo de finitude. As neoplasias estão entre as principais causas de mortalidade mundial, representando importante problema de saúde pública. Pacientes com câncer vivenciam o medo de incurabilidade da doença e a possibilidade de não poder manifestar suas vontades diante do fim da vida. Assim, a possibilidade de elaboração das DAV é de grande importância para o fortalecimento da sua autonomia e segurança26-30. Frente ao exposto, o presente estudo tem como objetivo avaliar a percepção e as expectativas de pacientes com câncer acerca do conceito e aplicabilidade das DAV.
MÉTODO
Estudo descritivo e transversal de natureza quantitativa, realizado com pacientes de uma instituição hospitalar referência em Oncologia no município de Recife-PE. O período de coleta de dados se deu entre os meses de março e junho de 2020. Para seleção dos participantes, foi estimada sua população a partir de dados do Registro Hospitalar de Câncer da instituição e com base em cálculo de amostragem, com 5% de margem de erro e nível de confiança 95%. Objetivou-se um quantitativo mínimo de 346 indivíduos, sendo este o número da amostra.
Os participantes foram selecionados por meio de uma amostra aleatória simples. Foram incluídos pacientes com câncer, maiores de 18 anos, com diagnóstico recente ou em tratamento modificador de doença, independente de sítio tumoral, que estivessem presentes na instituição nos dias e horários de coleta, internados ou em atendimento ambulatorial; e excluídos pacientes analfabetos e sonolentos e/ou desorientados em tempo e espaço.
Foram utilizados como instrumentos de pesquisa o jogo “Cartas na Mesa” (Go Wish®) da Sociedade Brasileira de Geriatria e Gerontologia (SBGG)31; e um questionário baseado no de Campos et al.4, modificado para adequar-se à vivência dos pacientes da instituição, composto por cinco questões sociodemográficas e dados sobre as DAV com 13 questões, desenhadas segundo a escala numérica de Likert32. Todas as questões foram abordadas e apresentadas nas tabelas. As questões contemplam o conhecimento, o interesse e a aceitabilidade dos pacientes acerca do tema. As modificações realizadas incluíram a inserção de termos sinônimos de descrição do documento, itens sobre a favorabilidade da implantação na instituição onde se encontravam e vontades de final de vida; foram retirados do questionário itens relacionados à eutanásia, à distanásia e à ortotanásia, visto que não estavam incluídos nos objetivos da pesquisa.
A escala Likert32 mensura atitudes em pesquisas de opinião. Esta requer que os participantes indiquem seu grau de concordância ou discordância relativa à determinada atitude. São atribuídos valores numéricos às declarações, sendo os mais altos representativos das declarações de concordância e os mais baixos representativos das declarações de discordância, em que 10 é o valor máximo, significando total concordância e 0 o valor mínimo, constituindo absoluta discordância.
A cada participante, foram explicados os objetivos e a metodologia do estudo e apresentado o Termo de Consentimento Livre e Esclarecido (TCLE). Após a coleta da assinatura daqueles que concordaram em participar, foi realizado o jogo “Cartas na Mesa” e, ao final, aplicado o questionário.
O uso do jogo “Cartas na Mesa” como instrumento de pesquisa foi autorizado pela SBGG. Com 36 cartas que trazem situações hipotéticas sobre o processo de finitude, o jogo tem como objetivo modificar o cenário de desconforto ao falar e pensar sobre a morte e promover um diálogo sobre o tema33. Por isso, foi utilizado no estudo com o intuito de facilitar uma conversa sobre DAV e instigar uma reflexão sobre cuidados e preferências em relação ao fim da vida. Apesar de ser acompanhado por um manual de instruções, na pesquisa, a forma de aplicação foi, em partes, modificada, visando a facilitar sua dinâmica. Cada jogador deveria formar três pilhas, que representavam “prioridade alta”, “prioridade média” e “prioridade baixa”. As cartas eram embaralhadas e oferecidas aos pacientes, que deveriam retirar o número de seis cartas, ler e decidir em qual pilha colocá-las, de acordo com sua prioridade.
Para análise e interpretação dos resultados obtidos, foram calculadas frequência, média, moda e desvio-padrão das respostas utilizando o método estatístico descritivo, com o auxílio do software do programa Statistical Package for the Social Sciences (SPSS) versão 26.
A presente pesquisa foi aprovada pelo Comitê de Ética em Pesquisa (CEP) do Hospital de Câncer de Pernambuco, segundo o parecer de nº. 3.850.965 (CAAE 26742219.5.0000.5205).
RESULTADOS
Entre os 346 participantes, 228 (65,9%) receberam o diagnóstico de doença oncológica entre 0 e 12 meses do momento da coleta. O sexo predominante foi o feminino, totalizando 67,3% (n=233) dos entrevistados, e a idade média entre os pacientes era de 62,5 anos, variando de 18 a 77 anos, com predomínio da idade entre 41 e 50 anos. A religião prevalente foi a católica, 51,2% (n=177), e o nível de escolaridade mais frequente, o ensino fundamental incompleto, totalizando 39,3% (n=136) (Tabela 1).
|
Tabela 1. Características sociodemográficas dos participantes da pesquisa. Recife-PE, 2021 |
|||
|
Variáveis |
Categorias |
N |
% |
|
Tempo de diagnóstico |
0 a 12 meses |
228 |
65,9 |
|
13 a 24 meses |
49 |
14,2 |
|
|
25 a 36 meses |
28 |
8,1 |
|
|
Mais de 36 meses |
41 |
11,8 |
|
|
Sexo |
Feminino |
233 |
67,3 |
|
Masculino |
113 |
32,7 |
|
|
Idade |
18 a 30 anos |
72 |
20,8 |
|
31 a 40 anos |
52 |
15 |
|
|
41 a 50 anos |
88 |
25,4 |
|
|
51 a 60 anos |
76 |
22 |
|
|
Mais de 61 anos |
58 |
16,8 |
|
|
Religião |
Católico |
177 |
51,2 |
|
Evangélico |
124 |
35,8 |
|
|
Espírita |
12 |
3,5 |
|
|
Agnóstico |
28 |
8,1 |
|
|
Ateu |
5 |
1,4 |
|
|
Escolaridade |
Fundamental incompleto |
136 |
39,3 |
|
Médio incompleto |
31 |
9 |
|
|
Médio completo |
119 |
34,4 |
|
|
Superior ou maior |
60 |
17,3 |
|
A Tabela 2 apresenta os resultados das respostas dos pacientes ao questionário, de acordo com a escala Likert. Sua análise aponta para a falta de conhecimento prévio dos pacientes entrevistados sobre o termo “Diretiva Antecipada de Vontade” ou seus sinônimos, em que a média de respostas foi de 0,64 pontos, sendo 0 a resposta de maior frequência, que significa total desconhecimento dos termos.
Quando questionados se gostariam de ter recebido mais informações e orientações sobre a possibilidade de elaboração das DAV, a resposta prevalente foi 10, que indica total concordância, situando-se a média, segundo a escala utilizada, em 9,38 pontos. Houve também um questionamento em relação à possibilidade de elaboração de uma DAV pelo paciente. Dos 346 pacientes entrevistados, 283 (81,8%) atribuíram valor 10 na escala Likert, sendo esta a moda apresentada, e a média foi de 8,58 pontos.
Também na Tabela 1, estão os resultados relativos à concordância de que, uma vez implantada, as DAV devem ser seguidas rigorosamente. As respostas dos pacientes geraram valor médio de 8,15 pontos e moda de 10 pontos (66,8% dos entrevistados).
Com o objetivo de conhecer a opinião dos pacientes quanto à implantação e à utilização das DAV, o instrumento de pesquisa apresentou duas hipóteses: implantação das DAV na legislação brasileira e implantação na instituição hospitalar onde o paciente se encontrava internado. Ainda na Tabela 2, observa-se que existe uma percepção positiva dos pacientes para a implantação das DAV, sendo 10 a moda apresentada em ambas as categorias e, apesar da concordância para as duas, há uma preferência pela implantação do documento em nível institucional, com média de 9,64 pontos, inclusive com maior homogeneidade de respostas, apresentando menor desvio-padrão entre os resultados.
Indagou-se aos participantes sobre o reconhecimento de pontos positivos e negativos da implantação das DAV. Os dados na Tabela 2 evidenciam que, para os respondentes, com uma média de 9,71 pontos, as DAV apresentam benefícios como a preservação da dignidade e respeito aos valores e à autonomia, e maior segurança em relação às condutas a serem tomadas no fim da vida. Em seguida, 47,7% (n=165) dos pacientes consideraram que a aplicabilidade das DAV poderia ser limitada por fatores como escolaridade, crenças e culturas, contra 42,2% (n=146) que discordam totalmente desse tipo de limitação, estando o desvio-padrão no número de 4,75 pontos. No que diz respeito à possibilidade de as DAV desmotivarem o cuidado e/ou a luta pela vida, 87,3% (n=302) negaram totalmente qualquer tipo de influência negativa desse documento em fatores motivacionais. A média foi de 0,82 pontos com moda de 0 pontos para a opção.
|
Tabela 2. Percepção e expectativas dos entrevistados acerca das DAV, de acordo com a escala Likert. Recife-PE, 2021 |
|||
|
Variáveis |
Média |
Desvio-padrão |
Moda |
|
Conhecimento dos termos “Diretiva Antecipada de Vontade”, “Testamento Vital” ou “Testamento Biológico” |
0,64 |
2,38 |
0 |
|
Gostaria de ter recebido mais informações e orientações sobre a possibilidade de elaboração da Diretiva Antecipada de Vontade |
9,38 |
2,02 |
10 |
|
Elaboraria sua própria Diretiva Antecipada de Vontade? |
8,58 |
3,18 |
10 |
|
Acredita que as Diretivas Antecipadas de Vontade devem ser seguidas rigorosamente? |
8,15 |
2,83 |
10 |
|
Favorável à implantação das Diretivas Antecipadas de Vontade na legislação brasileira? |
9,42 |
1,87 |
10 |
|
Favorável à implantação das Diretivas Antecipadas de Vontade na instituição hospitalar onde está internado? |
9,64 |
1,58 |
10 |
|
As Diretivas Antecipadas de Vontade promovem a preservação da dignidade, respeito aos valores e autonomia, e propiciam segurança em relação às condutas a serem tomadas no processo de finitude |
9,71 |
1,34 |
10 |
|
Questões como escolaridade, crenças e culturas podem limitar a aplicabilidade das Diretivas Antecipadas de Vontade |
5,34 |
4,75 |
10 |
|
As Diretivas Antecipadas de Vontade podem desmotivar o cuidado e/ou a luta pela vida |
0,82 |
2,32 |
0 |
Quando indagados se já haviam conversado com alguém sobre as suas vontades relacionadas à finitude de vida, a resposta mais frequente foi 0, indicando total discordância, com média de 3,22 pontos. Quanto ao fato de já terem realizado algum tipo de registro sobre essas vontades, a resposta mais frequente também foi 0, totalizando uma média de 2,54 pontos, com desvio-padrão de 4,65 e 4,36, respectivamente. As respostas para essas questões estão exibidas na Tabela 3.
Em relação à necessidade de nomear um representante para dar conta de fatores inesperados, a média de respostas foi 9,54 pontos, o que permite constatar que, para a maioria dos respondentes, não há dúvidas no tocante a essa necessidade, pois a moda observada foi de 10 pontos, com desvio-padrão de 2,16. Os valores obtidos foram semelhantes para a existência de um representante, caso fosse necessário, obtendo-se a média de 9,10 pontos e moda de 10 (91% dos entrevistados), conforme ilustra a Tabela 3.
|
Tabela 3. Percepção dos respondentes quanto às vontades de final de vida e representantes. Recife-PE, 2021 |
|||
|
Variáveis |
Média |
Desvio-padrão |
Moda |
|
Já conversou com alguém sobre vontades relacionadas à finitude de vida? |
3,22 |
4,65 |
0 |
|
Já fez algum tipo de registro sobre essas vontades? |
2,54 |
4,36 |
0 |
|
Necessidade de nomear um representante para fatores inesperados |
9,54 |
2,16 |
10 |
|
Possível representante, se necessário |
9,10 |
2,86 |
10 |
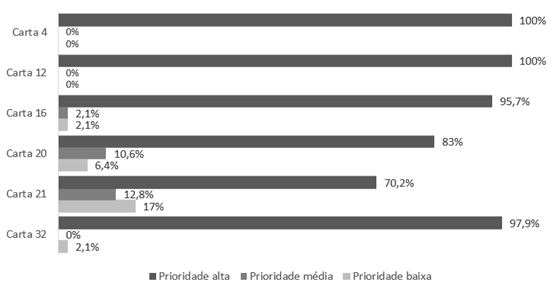
No Gráfico 1, é possível visualizar o nível de prioridade quanto às situações hipotéticas sobre o processo de partida colocadas por seis das 36 cartas do jogo “Cartas na Mesa”. As cartas foram selecionadas para apresentação por meio de uma amostra aleatória simples.
Ao analisar os resultados obtidos a partir da classificação de prioridade, nota-se que houve predominância de “prioridade alta” para todas as cartas, observando-se alta prioridade absoluta (100%) para as cartas 4 e 12, que dizem respeito à vontade de ter um vínculo de confiança e cuidado com a equipe de saúde e à vontade de preservação de dignidade.
Para as cartas 16 e 32, que concernem à vontade de a família respeitar os seus desejos e à vontade de participar do planejamento dos seus cuidados, observa-se uma pequena percentagem de baixa e média prioridade, em torno de 2,1% para baixa e média prioridades quanto à carta 16, e o mesmo valor para baixa prioridade na carta 32. Já para a carta 21, que se refere à vontade de não se tornar um peso para sua família, o nível de prioridade baixa encontra-se em 17%, contra 70,2% que a classificam como prioridade alta. No que diz respeito à vontade de não estar sozinho no momento de partida (Carta 20), 83% atribuem alta importância, 10,6% média e 6,4% referiram baixa prioridade.
|
|
|
Gráfico 1. Percepção dos pacientes quanto ao nível de prioridade de situações hipotéticas sobre o fim de vida em seis cartas: quero um médico em quem eu confie e enfermeiros cuidadosos (carta 4); quero preservar a minha dignidade (carta 12); quero que a minha família respeite minhas vontades (carta 16); não quero morrer sozinho (carta 20); não quero ser um peso para a minha família (carta 21); quero participar do planejamento dos meus cuidados (Carta 32). Recife-PE, 2021 |
DISCUSSÃO
O momento de discutir sobre as DAV é suscetível para influenciar sua aceitabilidade e efeito. As discussões devem ser realizadas, preferencialmente, no decorrer dos encontros, conduzidas por um profissional com conhecimento e habilidades para responder às perguntas e detectar desconfortos por parte dos pacientes34. Com a finalidade de avaliar a percepção e as expectativas acerca do conceito e aplicabilidade do documento de forma antecipada, no atual estudo, foram abordados pacientes com diagnóstico recente ou em tratamento cirúrgico, quimio ou radioterápico. Duzentos e vinte e oito (65,9%) dos 346 participantes da pesquisa receberam o diagnóstico de doença oncológica entre 0 e 12 meses do momento da coleta.
Poucas pesquisas brasileiras abordaram as perspectivas dos pacientes em relação às DAV. Um estudo realizado por Campos et al.4 com 110 pacientes com câncer constatou que, em uma escala Likert, o conhecimento sobre o termo testamento vital alcançou 0,13 pontos entre os pacientes, apontando o desconhecimento acerca do tema. O presente estudo, com uma amostra maior (346 pacientes), apresentou média de respostas de 0,64 pontos, sendo 0 também a resposta de maior frequência, significando total desconhecimento dos sinônimos, resultados que corroboram os encontrados pelos autores supracitados.
Diferindo frontalmente dos resultados obtidos nos estudos citados no parágrafo anterior, uma pesquisa realizada em 1991 com 75 pacientes nos EUA, país onde o testamento vital foi inserido na Lei Federal no ano de 1990, encontrou que apenas 11 (15%) não tinham conhecimento sobre os termos35.
A dificuldade na comunicação se caracteriza como um fator limitante para o conhecimento e a aplicação das DAV, como demonstrou Cogo et al.36 em estudo com enfermeiros, médicos-residentes e cuidadores-familiares de pacientes sem possibilidade de cura de uma Região do Rio Grande do Sul. Os autores observaram que a dificuldade dos profissionais de saúde em lidar com a terminalidade de vida afeta, consequentemente, a comunicação dessa situação aos pacientes e familiares.
Alguns autores apontam a falta de preparo na graduação como uma condição pela qual os profissionais não estejam preparados para lidar com assuntos de finitude e provavelmente deixem de discutir e auxiliar pacientes a elaborar documentos que exponham vontades relacionadas ao fim de vida27,37,38. O estudo de Cogo et al.36 demonstra a necessidade de que os profissionais não apenas disponham de entendimento acerca das DAV, mas também que busquem oportunizar sua realização, informando a possibilidade e apresentando esclarecimentos necessários. Essa dificuldade na comunicação apresenta-se como provável fator limitante também na percepção dos pacientes do atual estudo, que se sentem desinformados e expressam o desejo de ter recebido mais informações e orientações sobre o conceito e a possibilidade de elaboração do documento.
Cumpre ressaltar que os pacientes com câncer do estudo de Campos et al.4 tiveram a média de intenção da elaboração das DAV aumentada para 9,56, depois de terem sido informados quanto ao significado do documento. De maneira semelhante, na atual pesquisa, 81,8% (283) dos pacientes atribuíram valor 10 ao desejo de elaborar seu próprio testamento vital, após serem esclarecidos sobre suas funções, com média de 8,58 pontos.
Nos EUA, após o lançamento da PSDA6, foi realizado um estudo com dois métodos de intervenção, o primeiro grupo recebeu um livreto com informações sobre as DAV e o segundo grupo contou com o livreto e repetidas discussões realizadas pelo médico. Após as intervenções dos pacientes que tiveram acesso apenas ao livreto, 61% discutiram com a família os cuidados de saúde que desejariam ou não receber em uma hipótese de fim de vida. Na intervenção da utilização do livreto associado a discussões com o médico, 70% apresentaram-se interessados em discutir o testamento vital, concluindo que a utilização do livreto juntamente com discussões com médicos se mostrou mais eficaz39. Nesse sentido, verifica-se uma analogia dos resultados encontrados, enfatizando a importância de uma comunicação satisfatória por intermédio de profissionais capacitados para promoção do uso das DAV.
No que tange à previsão legal do documento, no presente estudo, observa-se uma percepção positiva dos pacientes para a implantação das DAV na legislação brasileira, com média de 9,42 de concordância. Resultados muito semelhantes aos expressos pelos pacientes do estudo de Campos et al.4, cuja média de aceitação com relação à implantação do documento no Brasil foi de 9,56. Ambos sinalizando para a importância de sua previsão legal.
Os pacientes da presente pesquisa também apresentaram concordância similar quanto à implantação das DAV na instituição hospitalar onde estavam internados, demonstrando preferência pela implantação do documento em nível institucional do que em nível legislativo, com média de 9,64 pontos, e inclusive com maior homogeneidade de respostas, apresentando menor desvio-padrão entre os resultados. Além disso, grande parte dos pacientes declarou alta prioridade defronte ao desejo de participar do planejamento dos próprios cuidados, imposto na carta 32 do jogo utilizado no momento da coleta de dados.
Em Genebra, um estudo encontrou menor índice de ansiedade e depressão em pacientes com doença oncológica avançada que completaram as DAV. Entre as motivações desses pacientes para aplicar o documento, estavam a ampliação de sua autonomia, a melhora da comunicação com os cuidadores e profissionais de saúde e a certificação de que suas preferências seriam respeitadas40.
Em suma, existem indicativos suficientes que permitem amparar o respeito à autonomia dos pacientes, o que constitui princípio ético norteador das DAV. Ao verificar o posicionamento dos pacientes da presente pesquisa sobre os pontos positivos da implantação do documento, nota-se que a maioria da amostra tem total concordância no que se refere à preservação da dignidade e ao respeito aos valores e autonomia promovidos, além de concordarem que o documento propiciaria segurança em relação às condutas a serem tomadas no processo de finitude, resultados que corroboram o estudo de Pautex et al.40.
Quando indagados a respeito do reconhecimento de pontos negativos, houve maior dispersão dos dados, podendo notar, com um desvio-padrão de 4,75 pontos, que parte dos respondentes considerou que poderiam existir limitações na sua aplicabilidade por fatores como escolaridade, crenças e culturas. Limitação esta também observada no estudo de Ohr et al.25. Já sobre possibilidade de as DAV desmotivarem o cuidado e/ou a luta pela vida, 87,3% (n=302) dos participantes negaram totalmente qualquer tipo de influência negativa desse documento em fatores motivacionais.
Em contraponto, para os enfermeiros de um estudo de Cogo et al.1, a existência das DAV com desejos de não investimento poderia desmotivar a equipe na assistência e no cuidado prestado ao doente. Outro ponto negativo encontrado no estudo é o medo, por parte dos profissionais, de punições legais, pela inexistência de uma legislação que ampare a conduta. De maneira semelhante, outros estudos retratam o receio médico de ser processado por cumprir a vontade do paciente12,41.
Além disso, um estudo revelou que poucos indivíduos desejavam registrar suas preferências por tratamentos médicos específicos e exigirem que fossem seguidas, ipsis litteris, próximo ao período da morte8. Posto isso, pode-se dizer que este também é um limite do documento. No entanto, para a realidade da presente pesquisa, tal limite não foi observado; os participantes revelaram o desejo de que, uma vez implantadas, as DAV devem ser seguidas rigorosamente, com um valor médio de 8,15 pontos na escala de Likert e moda de 10 pontos (66,8% dos entrevistados).
Para os mesmos autores, existe um ponto de interseção entre os argumentos contra e a favor das DAV, devendo, o documento, integrar um processo que propicie um diálogo aberto, de maneira a refletir as reais necessidades, crenças, valores, metas de cuidado e preferências do paciente8, assim como em outros estudos21,42, que demonstram ainda a necessidade de direcionamento do CFM e do Poder Legislativo, bem como de educação do profissional de saúde, reforçando a ideia de que não é suficiente que o paciente disponha de uma diretiva se os profissionais não aceitarem respeitar sua vontade.
No atual estudo, os pacientes com câncer classificaram como alta prioridade o desejo de ter um vínculo de confiança e cuidado com a equipe de saúde, essa preocupação faz todo sentido no entendimento de que a participação do paciente no tratamento conduz a melhores resultados, sob a antiga crença de que uma relação boa e confortável entre a equipe e o paciente é a base do cuidado para a manutenção da saúde de uma pessoa enferma43.
Acerca das DAV, a comunicação entre pacientes e familiares também se apresenta como de grande importância. O desejo de que sua família respeite suas vontades apresentou-se como alta prioridade para 95,7% dos participantes da pesquisa atual. No entanto, pesquisas anteriores apontaram dificuldades de aderir à prática de manifestação da vontade, pelos familiares ou substitutos não saberem como atuar, principalmente, pela inexistência de comunicação com os pacientes sobre seus desejos1,44,45.
Reforçando esse déficit de comunicação e o tabu existente quanto ao debate sobre a morte e o morrer, os pacientes da presente pesquisa indicaram quase que total discordância quando indagados se já haviam conversado com alguém sobre as suas vontades relacionadas à finitude de vida ou realizado algum tipo de registro sobre elas. Posicionamento similar ao dos pacientes do estudo de Scottini et al.21, no qual 69% declararam nunca ter realizado nenhum tipo de diálogo sobre suas vontades no processo do morrer.
Kübler-Ross46 argumenta que a morte é parte integral da vida e dá significado à existência humana. Nesse sentido, Kovács47, ao referir que se deve resgatar a morte humanizada, cercada por familiares e amigos, levando-se em conta os valores e crenças do paciente, vai ao encontro da visão de alta prioridade dos pacientes do atual estudo quanto ao desejo de não querer morrer sozinho e não representar um peso para sua família.
Pesquisa realizada nos EUA afirma que 39,4% dos cidadãos que fazem algum tipo de documento de tomada de decisões médicas optam por fazer o testamento vital e o mandato duradouro em um mesmo documento, enquanto 21,3% fazem apenas o mandato duradouro e 6,8%, apenas o testamento vital48. Ao serem questionados sobre a necessidade de nomear um representante para dar conta de fatores inesperados, a maior parte da amostra do presente estudo concordou com essa necessidade, declarando, inclusive, que já possuía um representante em mente, caso necessário. Isso, mesmo nunca tendo conversado sobre suas vontades.
Complementa-se que é frequente a escolha de um representante que não traduz corretamente os interesses do paciente. Estudo com foco na tomada de decisão por substitutos constatou que, além de dependerem dos desejos dos pacientes e seus interesses, os substitutos consideram outros fatores, como seus próprios desejos, interesses, crenças religiosas e experiências passadas. A tomada de decisão dos substitutos é, portanto, mais complexa do que a decisão do próprio doente49.
Para melhoria desse cenário, estudos sugerem campanhas de conscientização dos cidadãos acerca da importância do respeito à vontade de seus familiares, objetivando evitar conflito entre a vontade manifesta nas DAV e da família. Como essa campanha é um esforço paulatino, entende-se que as orientações prestadas por profissionais de saúde são a melhor forma para tentar amenizar o conflito de vontades de forma imediata42.
CONCLUSÃO
Na percepção dos pacientes com câncer do atual estudo, as DAV representam um instrumento capaz de preservar sua dignidade e autonomia. Eles acreditam que o documento possibilita que seus desejos e valores sejam atendidos e propicia segurança em relação às condutas a serem tomadas no processo de finitude.
Em contrapartida, ficou indubitavelmente evidenciado que a falta de posicionamento sobre essas questões ocorre principalmente por desconhecimento. Na visão dos doentes, as orientações ofertadas por profissionais de saúde poderiam ter um impacto considerável sobre sua aplicabilidade, determinando inclusive a aceitabilidade para sua elaboração. Os pacientes esperam receber mais informações e orientações dos profissionais que os atendem em relação à temática.
A expectativa dos pacientes contribui para subsidiar discussões para que não somente os médicos, mas também, os profissionais da saúde, que assistem direta e intensivamente pacientes sem possibilidade terapêutica, possam atuar mediante abordagem multidisciplinar.
O estudo reforça que uma legislação específica poderia ser de grande importância para sua efetivação e disseminação no Brasil. Os pacientes com câncer acreditam na necessidade de implantação das DAV na legislação e se mostram receptivos à implantação do documento em nível institucional, o que poderia possibilitar uma efetividade no cumprimento da vontade do paciente por meio do conhecimento de suas vontades por sua equipe assistente.
Por fim, espera-se que a pesquisa contribua com outras investigações sobre a temática, com foco em sua aplicabilidade, em virtude de sua prática ser incipiente.
CONTRIBUIÇÕES
Ambos os autores contribuíram na concepção e/ou no planejamento do estudo; na obtenção, análise e interpretação dos dados; na redação e revisão crítica; e aprovaram a versão final a ser publicada.
DECLARAÇÃO DE CONFLITO DE INTERESSES
Nada a declarar.
FONTES DE FINANCIAMENTO
Não há.
1. Cogo SB, Lunardi VL, Nietsche EA. Considerações acerca da atuação do enfermeiro na aplicabilidade das diretivas antecipadas de vontade. Enferm Foco. 2017;8(2):26-30. doi: https://doi.org/10.21675/2357-707X.2017.v8.n2.1061
2. Delgado Rodríguez J. [From the advance directives to the advance care planning]. Rev Enferm [Internet]. 2017 [cited 2021 Mar 5];40(2):40-4. Available from: https://pubmed.ncbi.nlm.nih.gov/30272411 Spanish.
3. Veshi D, Neitzke L. Living wills in Italy: ethical and comparative law approaches. Eur J Health Law. 2015;22(1):38-60. doi: https://doi.org/10.1163/15718093-12341344
4. Campos MO, Bonamigo EL, Steffani JA, et al. Testamento vital: percepção de pacientes oncológicos e acompanhantes. Bioethikos [Internet]. 2012 [acesso 2021 mar 5];6(3):253-9. Disponível em: https://saocamilo-sp.br/assets/artigo/bioethikos/96/1.pdf
5. Kutner L. Due process of euthanasia: the living will, a proposal. Indiana Law J [Internet]. 1969 [cited 2021 Mar 5];44(4):539-54. Available from: https://www.repository.law.indiana.edu/cgi/viewcontent.cgi?article=2525&context=ilj
6. Koch KA. Patient self-determination act. J Fla Med Assoc [Internet]. 1992 [cited 2021 Mar 7];79(4):240-3. Available from: https://pubmed.ncbi.nlm.nih.gov/1588296/ PMID: 1588296.
7. Keam B, Yun YH, Heo DS, et al. The attitudes of Korean cancer patients, family caregivers, oncologists, and members of the general public toward advance directives. Support Care Cancer. 2013;21(5):1437-44. doi: https://doi.org/10.1007/s00520-012-1689-z
8. Nunes MI, Anjos MF. Diretivas antecipadas de vontade: benefícios, obstáculos e limites. Rev Bioét. 2014;22(2):241-51. doi: https://doi.org/10.1590/1983-80422014222005
9. Dadalto L, Tupinambás U, Greco DB. Diretivas antecipadas de vontade: um modelo brasileiro. Rev Bioét. 2013;21(3):463-76. doi: https://doi.org/10.1590/S1983-80422013000300011
10. Presidência da República (BR). [Constituição 1988]. Constituição da República Federativa do Brasil de 1988 [Internet]. Diário Oficial da União. 1988 out 5 [acesso 2021 mar 7]; Seção 1:1. Disponível em: http://www.planalto.gov.br/ccivil_03/constituicao/constituicao.htm
11. Presidente da República (BR). Lei nº 10.406, de 10 de janeiro de 2002. Institui o Código Civil [Internet]. Diário Oficial da União. 2002 jan 11 [acesso 2021 mar 8]; Seção 1:1. Disponível em: https://www2.camara.leg.br/legin/fed/lei/2002/lei-10406-10-janeiro-2002-432893-publicacaooriginal-1-pl.html
12. Dadalto L. Distorções acerca do testamento vital no Brasil (ou o porquê é necessário falar sobre uma declaração prévia de vontade do paciente terminal). Rev Bioética y Derecho. 2013;28:61-71. doi: https://doi.org/10.4321/S1886-58872013000200006
13. Conselho Federal de Medicina (BR). Resolução nº. 1.995, de 9 de agosto de 2012. Dispõe sobre as diretivas antecipadas de vontade dos pacientes. Diário Oficial da União. 2012 ago 31. [acesso 2021 mar 8]; Seção 1:269-70. Disponível em: https://sistemas.cfm.org.br/normas/visualizar/resolucoes/BR/2012/1995
14. Dadalto L. Reflexos jurídicos da Resolução CFM 1.995/12. Revista Bioética. 2013;21(1):106-12. doi: https://doi.org/10.1590/S1983-80422013000100012
15. Senado Federal (BR). Projeto de lei nº149, de 2018. Dispõe sobre as diretivas antecipadas de vontade sobre tratamentos de saúde [Internet]. [acesso 2021 mar 8]. Disponível em: https://www12.senado.leg.br/ecidadania/visualizacaomateria?id=132773
16. Godinho MLM, Dias MV, Barlem ELD, et al. Diretivas antecipadas de vontade: percepção acerca da aplicabilidade no contexto neonatal e pediátrico. Rev Enferm UFSM. 2018;8(3):475-488. doi: https://doi.org/10.5902/2179769227887
17. Hack J, Buecking B, Lopez CL, et al. [Advance directives in clinical practice: Living will, healthcare power of attorney and care directive]. Unfallchirurg. 2017;120(2):153-61. doi: https://doi.org/10.1007/s00113-016-0308-8 German.
18. Jeong S, Barrett T, Ohr SO, et al. Study protocol to investigate the efficacy of normalisation of Advance Care Planning (ACP) for people with chronic diseases in acute and community settings: a quasi-experimental design. BMC Health Serv Res. 2019;19(1):286. doi: https://doi.org/10.1186/s12913-019-4118-x
19. Saioron I, Ramos FRS, Schneider DG, et al. Diretivas antecipadas de vontade: percepções de enfermeiros sobre os benefícios e novas demandas. Esc Anna Nery. 2017;21(4):e20170100. doi: https://doi.org/10.1590/2177-9465-ean-2017-0100
20. Banja J, Sumler M. Overriding advance directives: a 20-year legal and ethical overview. J Healthc Risk Manag. 2019;39(2):11-18. doi: https://doi.org/10.1002/jhrm.21388
21. Scottini MA, Siqueira JE, Moritz RD. Direito dos pacientes às diretivas antecipadas de vontade. Rev Bioét. 2018;26(3):440-50. doi: https://doi.org/10.1590/1983-80422018263264
22. Chan CWH, Wong MMH, Choi KC, et al. Prevalence, perception, and predictors of advance directives among hong kong chinese: a population-based survey. Int J Environ Res Public Health. 2019;16(3):e365. doi: https://doi.org/10.3390/ijerph16030365
23. Hamada S, Haruta J, Hamano J, et al. Associated factors for discussing advance directives with family physicians by noncancer outpatients in Japan. J Gen Fam Med. 2019;20(3):82-92. doi: https://doi.org/10.1002/jgf2.238
24. Kim J, Heo S, Hong SW, et al. Correlates of advance directive treatment preferences among community-dwelling older people with chronic diseases. Int J Older People Nurs. 2019;14(2):e12229. doi: https://doi.org/10.1111/opn.12229
25. Ohr S, Jeong S, Saul P. Cultural and religious beliefs and values, and their impact on preferences for end-of-life care among four ethnic groups of community-dwelling older persons. J Clini Nurs. 2017;26(11-12):1681-89. doi: https://doi.org/10.1111/jocn.13572
26. Alfayyad IN, Al-Tannir MA, AlEssa WA, et al. Physicians and nurses' knowledge and attitudes towards advance directives for cancer patients in Saudi Arabia. PLoS One. 2019;14(4):e0213938. doi: https://doi.org/10.1371/journal.pone.0213938
27. Comin LT, Panka M, Beltrame V, et al. Percepção de pacientes oncológicos sobre terminalidade de vida. Rev Bioét. 2017;25(2):392-401. doi: https://doi.org/10.1590/1983-80422017252199
28. Sá VK, Coelho JC, Capelozzi VL, et al. Lung cancer in Brazil: epidemiology and treatment challenges. Lung Cancer (Auckl). 2016;7:141-8. doi: https://doi.org/10.2147/LCTT.S93604
29. Schramm FR. Finitude e bioética do fim da vida. Rev Bras Cancerol. 2012;58(1):73-78. doi: https://doi.org/10.32635/2176-9745.RBC.2012v58n1.1436
30. Trevino KM, Rutherford SC, Marte C, et al. Illness understanding and advance care planning in patients with advanced lymphoma. J Palliat Med. 2020;23(6):832-7. doi: https://doi.org/10.1089/jpm.2019.0311
31. Sociedade Brasileira de Geriatria e Gerontologia [Internet]. Rio de Janeiro: SBGG; [data desconhecida]. Cartas na mesa; [acesso 2021 mar 8]. Disponível em: https://sbgg.org.br/projeto-cartas-na-mesa/
32. Likert RA. A technique for the measurement of attitudes. Arch Psychol [Internet]. 1932 [cited 2021 Mar 8];22(140):5-55. Available from: https://legacy.voteview.com/pdf/Likert_1932.pdf
33. Sociedade Brasileira de Geriatria e Gerontologia [Internet]. Rio de Janeiro: SBGG; [data desconhecida]. Terminalidade da vida: hora de colocar as cartas na mesa; 2017 mar 30 [acesso 2021 mar 8]. Disponível em: https://sbgg.org.br/terminalidade-da-vida-hora-de-colocar-as-cartas-na-mesa/
34. Tillmann J, Schnakenberg R, Weckbecker K, et al. [Addressing issues of living will and power of attorney in patients with dementia - a cross-sectional study among german general practitioners]. Gesundheitswesen. 2020;82(2):188-95. doi: https://doi.org/10.1055/a-1068-2348 German
35. Gamble ER, McDonald PJ, Lichstein PR. Knowledge, attitudes, and behavior of elderly persons regarding living wills. Arch Intern Med. 1991;151(2):277-80. doi: https://doi.org/10.1001/archinte.1991.00400020049011
36. Cogo SB, Lunardi VL, Quintana AM, et al. Desafios da implementação das diretivas antecipadas de vontade à prática hospitalar. Rev Bras Enferm. 2016;69(6):1031-8. doi: https://doi.org/10.1590/0034-7167-2016-0085
37. Oriakhi M, Sealy C, Adenote A, et al. Improving residents' skills and confidence on advance directive discussion: a quality improvement project. J Community Hosp Intern Med Perspect. 2019;9(5):419-21. doi: https://doi.org/10.1080/20009666.2019.1643218
38. Silva SMA. Os cuidados ao fim da vida no contexto dos cuidados paliativos. Rev Bras Cancerol. 2016;62(3):253-257. doi: https://doi.org/10.32635/2176-9745.RBC.2016v62n3.338
39. Hare J, Nelson C. Will outpatients complete living wills? A comparison of two interventions. J Gen Intern Med. 1991;6(1):41-6. doi: https://doi.org/10.1007/BF02599390
40. Pautex S, Herrmann FR, Zulian GB. Role of advance directives in palliative care units: a prospective study. Palliat Med. 2008;22(7):835-41. doi: https://doi.org/10.1177/0269216308094336
41. Monteiro RSF, Silva Junior AG. Diretivas antecipadas de vontade: percurso histórico na América Latina. Rev Bioét. 2019;27(1). doi: https://doi.org/10.1590/1983-80422019271290
42. Pirôpo US, Damasceno RO, Rosa RS, et al. Interface do testamento vital com a bioética, atuação profissional e autonomia do paciente. Rev Salud Publica. 2018;20(4):505-10. doi: http://doi.org/10.15446/rsap.v20n4.65009
43. Balint JA. Brief encounters: speaking with patients. Ann Intern Med. 1999;131(3):231-4. doi: https://doi.org/10.7326/0003-4819-131-3-199908030-00023
44. Boerner K, Moorman SM, Carr D, et al. Insufficient advance care planning? Correlates of planning without personal conversations. J Gerontol B Psychol Sci Soc Sci. 2021;76(1):104-8. doi: https://doi.org/10.1093/geronb/gbaa076
45. Sorrell JM. End-of-life conversations as a legacy. J Psychosoc Nurs Ment Health Serv. 2018;56(1):32-5. doi: https://doi.org/10.3928/02793695-20171219-03
46. Kübler-Ross E. Death: the final stage of growth. New York: Touchstone; 1986.
47. Kovács MJ. A caminho da morte com dignidade no século XXI. Rev Bioét. 2014;22(1):94-104. doi: https://doi.org/10.1590/S1983-80422014000100011
48. Silveira MJ, Kim SYH, Langa KM. Advance directives and outcomes of surrogate decision making before death. N Engl J Med. 2010;362(13):1211-8. doi: https://doi.org/10.1056/NEJMsa0907901
49. Fritch J, Petronio S, Helft PR, et al. Making decisions for hospitalized older adults: ethical factors considered by family surrogates. J Clin Ethics [Internet]. 2013 [cited 2021 Mar 8];24(2):125-34. Available from: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3740391/pdf/nihms484955.pdf
Recebido em 15/3/2021
Aprovado em 24/5/2021
Editora-científica: Anke Bergmann. Orcid iD: https://orcid.org/0000-0002-1972-8777
![]()
Este é um artigo publicado em acesso aberto (Open Access) sob a licença Creative Commons Attribution, que permite uso, distribuição e reprodução em qualquer meio, sem restrições, desde que o trabalho original seja corretamente citado.
©2019 Revista Brasileira de Cancerologia | Instituto Nacional de Câncer José Alencar Gomes da Silva | Ministério da Saúde