Análise Epidemiológica, Clínica e Patológica de Crianças com Neoplasias do Sistema Nervoso Central Tratadas com Radioterapia no Instituto Nacional de Câncer
Epidemiological, Clinical, and Pathological Analysis of Children with Central Nervous System Neoplasms Treated with Radiotherapy at the National Cancer Institute
Análisis Epidemiológico, Clínico y Patológico de Niños con Neoplasias del Sistema Nervioso Central Tratados con Radioterapia en el Instituto Nacional de Cáncer
https://doi.org/10.32635/2176-9745.RBC.2023v69n4.4051
Guilherme Araújo Magalhães1; Denise Maria de Araújo Magalhães2; Gabriela Oigman Bellas3; Israel Figueiredo Junior4
1-3Instituto Nacional de Câncer (INCA). Rio de Janeiro (RJ), Brasil. E-mails: guilhermeamagalhaes@hotmail.com; denise_mam@yahoo.com.br; gabriela.oigman@gmail.com. Orcid iD: https://orcid.org/0000-0001-9775-7859; Orcid iD: https://orcid.org/0000-0001-9616-156X; Orcid iD: https://orcid.org/0000-0002-9901-0617
4Universidade Federal Fluminense (UFF), Faculdade de Medicina. Niterói (RJ), Brasil. E-mail: ifigueiredo@id.uff.br. Orcid iD: https://orcid.org/0000-0002-2054-0739
Endereço para correspondência: Denise Maria de Araújo Magalhães. Avenida Roberto Silveira, 321, 1301 – Icaraí. Niterói (RJ), Brasil. CEP 24230-152. E-mail: denise_mam@yahoo.com.br
Introdução: As neoplasias de sistema nervoso central representam 21% do câncer infantojuvenil, sendo a principal causa de morte nessa população em países desenvolvidos. Avanços na neuroimagem têm melhorado seu diagnóstico, e a combinação de terapias tem permitido a cura, com maior preservação neurológica. A cirurgia é o principal tratamento, frequentemente combinada com radioterapia e quimioterapia. Objetivo: Descrever achados socioeconômicos, sinais e sintomas, e aspectos histológicos dos tumores cerebrais pediátricos, tratados com radioterapia. Método: Estudo transversal e descritivo, utilizando prontuários de 257 crianças e adolescentes portadores de neoplasias de sistema nervoso central, tratados com radioterapia no Instituto Nacional de Câncer, no Rio de Janeiro, de 2012 a 2020. As variáveis foram divididas em sociodemográficas, clínicas e patológicas. Resultados: Crianças brancas do sexo masculino foram as mais prevalentes, com mediana de idade de 7,5 anos no diagnóstico e de 8,0 anos na radioterapia. A maioria possuía casa própria com infraestrutura básica e renda familiar de até um salário-mínimo. Os sintomas mais comuns foram cefaleia, vômitos e alterações na marcha, variando de acordo com a localização do tumor e a idade da criança. A radioterapia foi utilizada em 64% dos pacientes, principalmente para meduloblastoma, tumores de tronco cerebral e ependimoma anaplásico. Conclusão: Estudos específicos sobre crianças e adolescentes com neoplasias cerebrais tratados com radioterapia são raros na literatura. Quando comparados com a população em geral, apresentam perfis sociodemográficos e clínicos semelhantes, com diferenças notáveis apenas na frequência dos tipos tumorais.
Palavras-chave: neoplasias; criança; cérebro; radioterapia.
ABSTRACT
Introduction: Central nervous system neoplasms account for 21% of pediatric cancer cases and are the leading cause of death in this population in developed countries. Advances in neuroimaging have improved diagnosis, and combination therapies have ensured the cure with greater neurological preservation. Surgery is the primary treatment, often combined with radiation therapy and chemotherapy. Objective: To describe socioeconomic findings, signs and symptoms, and histological aspects of pediatric brain tumors treated with radiation therapy. Method: A cross-sectional and descriptive study was conducted with 257 children and adolescents utilizing medical records with central nervous system neoplasms treated with radiotherapy at the National Cancer Institute, Rio de Janeiro, from 2012 to 2020. The variables were divided into sociodemographic, clinical, and pathological categories. Results: White male children were the most prevalent, with a median age at diagnosis of 7.5 years and at radiotherapy, of 8.0 years. The majority had their own home with basic infrastructure and family income of up to one minimum wage. The most common symptoms were headache, vomiting, and gait disorders, varying according to tumor location and child’s age. Radiation therapy was used in 64% of patients, mainly for medulloblastoma, brainstem tumors, and anaplastic ependymoma. Conclusion: Specific studies on children and adolescents with brain neoplasms treated with radiotherapy are rare in the literature. When compared with the general population, they present similar sociodemographic and clinical profiles, with remarkable differences only in the frequency of tumor types.
Key words: neoplasms; child; cerebrum; radiotherapy.
RESUMEN
Introducción: Las neoplasias del sistema nervioso central representan el 21% del cáncer infantil y juvenil, siendo la principal causa de muerte en esta población en países desarrollados. Los avances en neuroimagen han mejorado su diagnóstico y la combinación de terapias viene permitiendo la cura, con una mayor preservación neurológica. La cirugía es el tratamiento principal, a menudo combinada con radioterapia y quimioterapia. Objetivo: Describir los hallazgos socioeconómicos, los signos y síntomas, y los aspectos histológicos de los tumores cerebrales pediátricos tratados con radioterapia. Método: Estudio transversal y descriptivo utilizando las historias clínicas de 257 niños y adolescentes con neoplasias del sistema nervioso central, que fueron tratados con radioterapia en el Instituto Nacional del Cáncer en Río de Janeiro entre 2012 y 2020. Las variables se dividieron en sociodemográficas, clínicas y patológicas. Resultado: Los niños blancos y de sexo masculino fueron los más prevalentes, con una mediana de edad de 7,5 años en el momento del diagnóstico y de 8,0 años en el momento de la radioterapia. La mayoría poseía una vivienda propia con infraestructura básica y un ingreso familiar de hasta un salario mínimo. Los síntomas más comunes fueron dolor de cabeza, vómitos y alteraciones en la marcha, que variaban según la ubicación del tumor y la edad del niño. Se utilizó radioterapia en el 64% de los pacientes, principalmente para meduloblastoma, tumores del tronco cerebral y ependimoma anaplásico. Conclusión: Los estudios específicos sobre niños y adolescentes con neoplasias cerebrales tratados con radioterapia son raros en la literatura. Cuando se comparan con la población en general, presentan perfiles sociodemográficos y clínicos similares, con diferencias notables solo en la frecuencia de los tipos tumorales.
Palabras clave: neoplasias; niño; cerebro; radioterapia.
INTRODUÇÃO
As neoplasias de sistema nervoso central (SNC) são os tumores sólidos mais comuns na infância e a principal causa de morte atribuída ao câncer nessa faixa etária. Sua incidência é de aproximadamente 5,65 por 100 mil crianças entre 0 e 14 anos e 6,19 por 100 mil em adolescentes de 15 a 19 anos1. Estimam-se 5.260 novos casos de tumores cerebrais malignos e não malignos em crianças e adolescentes em idade entre 0-19 anos nos Estados Unidos em 20232. No Brasil, de acordo com as estimativas do Instituto Nacional de Câncer (INCA), são esperados 7.930 casos novos de câncer infantojuvenil para cada ano do triênio 2023-2025, sendo 4.230 casos no sexo masculino e de 3.700 no sexo feminino, e a incidência varia de acordo com a Região do país, sendo mais comuns nas Regiões Sul e Sudeste. As neoplasias do SNC contribuem com cerca de 19% a 27% das neoplasias nos países mais desenvolvidos3.
Embora os avanços na neuroimagem, na biologia molecular e na genética tenham permitido um diagnóstico mais precoce e tratamento mais direcionado3, as neoplasias do SNC ainda são uma das principais causas de morte infantil em países desenvolvidos4. A etiologia desses tumores é pouco compreendida e, ao contrário dos adultos, fatores ambientais e comportamentais não têm tanta relevância quanto os fatores genéticos. Diversas síndromes têm sido associadas, tais como Li-Fraumeni, neurofibromatose tipos 1 e 2, esclerose tuberosa e Von-Hippel Lindau5,6.
Identificar fatores de risco pode ser difícil, e os mais estabelecidos permanecem limitados à exposição à radiação ionizante e a certas síndromes. Existem evidências para associações positivas entre idade avançada dos pais, defeitos congênitos, exposição à tomografia computadorizada, ingestão materna de compostos N-nitrosos, suplementação vitamínica pré-natal e exposição residencial a pesticidas6-10.
Os tumores cerebrais são um grupo heterogêneo de tumores que variam sua incidência de acordo com a idade, sexo e etnia. De acordo com o Registro Central de Tumor Cerebral dos Estados Unidos2 (do inglês, Central Brain Tumor Registry of the United States – CBTRUS) para crianças e adolescentes diagnosticados entre 2015 e 2019, os tumores são mais frequentes em crianças brancas e no sexo feminino. Entretanto, as estimativas do INCA3 evidenciam o predomínio da doença no sexo masculino. São compreendidos tumores localizados no cérebro, nos nervos cranianos, nos nervos espinhais e nas meninges e incluem cerca de 100 tipos histológicos, baseados na célula de origem e em outras características patológicas2.
Os tumores intracranianos têm uma maior prevalência na região infratentorial, mas há um ligeiro aumento na incidência de tumores na região supratentorial em crianças com até três anos de idade11.
Com o advento da genômica, foi possível mapear os perfis genéticos dos tumores cerebrais pediátricos, inaugurando uma nova era de diagnósticos mais precisos e terapias direcionadas. Esses perfis moleculares revelaram entidades tumorais distintas dentro de praticamente todos os grupos de tumores cerebrais pediátricos, permitindo a estratificação de risco dos pacientes e o desenvolvimento de terapias personalizadas. Essas descobertas estão transformando o cuidado de crianças com tumores cerebrais12,13.
O diagnóstico de neoplasias cerebrais na infância pode ser desafiador e muitas vezes demorado, por causa de sintomas inespecíficos em crianças, como dores de cabeça, náuseas, vômitos, fraqueza ou convulsões, que podem ser confundidos com outras condições mais comuns, como infecções virais ou problemas de visão14-16. Em crianças mais velhas, costumam se apresentar com cefaleia, especialmente durante a noite e o início da manhã, juntamente com sintomas de hipertensão intracraniana. Cerca de 20% das crianças podem apresentar problemas comportamentais, escolares e visuais. Em virtude da raridade desses tumores, muitos profissionais de saúde podem não estar familiarizados com os sintomas iniciais da doença, o que pode levar a um diagnóstico tardio. Isso destaca a necessidade de maior conhecimento e conscientização sobre a manifestação desses tumores em crianças11,14,17.
Aproximadamente 50% dos pacientes com câncer receberão radioterapia em algum momento do tratamento, especialmente quando se trata de neoplasias do SNC18. A radioterapia geralmente é indicada como tratamento adjuvante, mas pode ser utilizada de forma exclusiva nos casos de tumores inoperáveis, ou em combinação com a quimioterapia18.
Poucos dados sobre características socioeconômicas, demográficas e clínicas de crianças com neoplasias do SNC, especialmente sobre crianças tratadas com radioterapia, que costumam ser incluídas em pesquisas abrangendo todas as formas de tratamento, estão disponíveis no Brasil. Este estudo pode ampliar o entendimento do radio-oncologista em relação à doença e contribuir para o desenvolvimento de estratégias de saúde voltadas para a criança e sua família, visando melhorar o prognóstico e a qualidade de vida. Os objetivos do estudo são descrever os principais achados socioeconômicos, identificar os sinais e sintomas mais frequentes e determinar as características histológicas dos tumores cerebrais em crianças e adolescentes que receberam a radioterapia como parte do tratamento.
MÉTODO
Estudo retrospectivo e observacional, com pacientes pediátricos portadores de neoplasias do SNC tratados com radioterapia, realizado no INCA, no período de janeiro de 2012 a dezembro de 2020. O INCA é um centro de referência no tratamento do câncer no Rio de Janeiro, RJ, Brasil, tanto para adultos quanto para crianças, e faz parte da rede de alta complexidade do Sistema Único de Saúde (SUS).
De acordo com dados dos Registros Hospitalares de Câncer do INCA19, foram matriculadas 403 crianças com diagnóstico de neoplasia do SNC no Serviço de Oncologia Pediátrica no período, sendo 257 encaminhadas para tratamento com radioterapia (63,8%). Entre as 257 crianças, 209 (81,6%) foram submetidas à cirurgia e 144 (56%) à quimioterapia, e a maioria (n=135; 52,5%) recebeu tratamento trimodal, uma combinação de cirurgia, radioterapia e quimioterapia.
O critério de inclusão foi o diagnóstico de neoplasia do SNC em crianças provenientes do próprio INCA ou encaminhadas de outros serviços de oncologia clínica pública e privada, do Estado do Rio de Janeiro ou não. Já os de exclusão foram todos os pacientes acima de 18 anos, de forma a abranger toda a população atendida pelo Serviço de Oncologia Pediátrica do INCA, e os prontuários inacessíveis por qualquer motivo.
Foram analisados os casos de 257 crianças portadoras de neoplasias do SNC tratadas com radioterapia, de forma sequencial, representando todos os tratamentos realizados no Serviço de Radioterapia no período.
Os dados foram alimentados em planilha por um dos autores e o banco de dados final foi analisado por outro pesquisador para verificar a consistência e/ou ausência de dados. Medidas corretivas, como imputação ou outros métodos, não foram utilizadas para possíveis conformidades das variáveis estudadas.
As variáveis foram divididas em sociodemográficas: hospital que encaminhou o paciente, bairro, município, Unidade da Federação, idade ao diagnóstico (foi utilizada de forma estratificada, em meses e faixas etárias), idade no momento da radioterapia, sexo, raça, peso, altura, grau de escolaridade da mãe, do pai e da criança, condições de moradia, tipo de transporte ao hospital, renda familiar; clínicas: doenças associadas, queixa principal, localização tumoral dentro do SNC, presença de disseminação leptomeníngea e/ou liquórica ao diagnóstico; e patológica: diagnóstico histopatológico.
A fossa posterior é composta pelo tronco cerebral, cerebelo e quarto ventrículo. Como os tumores de tronco têm um comportamento uniformemente agressivo, sendo altamente letais, são comumente avaliados isoladamente. Os tumores de fossa posterior foram representados por aqueles tumores localizados no cerebelo ou quarto ventrículo.
Os tumores foram coletados por seus tipos histológicos e também foram agrupados de acordo com a classificação dos tumores do SNC da Organização Mundial da Saúde (OMS) de 201620. Como o INCA não realiza de forma regular a análise molecular dos tumores do SNC, essa classificação da OMS foi utilizada como referência para este estudo.
O maior número de dados ausentes foi encontrado em variáveis relacionadas ao perfil socioeconômico, por falta de registro em prontuários: possuir casa própria (n=33; 16,3%), ter água encanada (n=31; 15,3%), esgotamento (n=34; 16,7%), luz elétrica (n=29; 14,3%), transporte utilizado para ir ao hospital (n=39; 19,2%), grau de instrução da mãe (n=75; 36,9%), do pai (n=104; 51,2%), e renda familiar (n=37; 18,2%).
As variáveis qualitativas foram expressas por valores absolutos e relativos. Foram utilizadas análises de respostas múltiplas para a variável queixa principal, por apresentar mais de uma opção de resposta para cada paciente. Para estudo da idade (faixa etária) em relação à sintomatologia, foi aplicada tabela de referência cruzada. As variáveis quantitativas foram expressas por valores absolutos, média, mediana, mínimo e máximo, intervalo de confiança (IC) e desvio-padrão (DP), e foram testadas para normalidade pelo teste Kolmogorov-Smirnov com o intuito de estabelecer a utilização de testes paramétricos ou não. A partir de modelo linear generalizado, foi estudada a associação entre a idade ao diagnóstico em meses (variável dependente) e a localização dos tumores e os tipos histológicos pela classificação da OMS de 2016 (variáveis independentes), utilizando-se como post hoc o teste Bonferroni. O valor p < 0,05 foi usado como referência, além do software IBM SPSS Statistics for Windows® versão 24.021.
O presente estudo foi aprovado pelo Comitê de Ética em Pesquisa (CEP) do INCA sob o número de parecer 2622404 (CAAE: 83601618.2.0000.5274). Foram seguidos todos os requisitos de ética relacionados com estudos envolvendo seres humanos, necessários ao seu bom êxito e resguardo relacionados ao sigilo das informações condizentes com a Resolução n.º 466/1222 do Conselho Nacional de Saúde.
RESULTADOS
Entre os 257 pacientes, houve uma prevalência do sexo masculino (n=150; 58,4%) e da raça branca (n=130; 50,6%), tendo sido encontrada uma baixa frequência de neoplasias cerebrais em crianças negras (n=15; 5,8%). A média de peso observada foi de 31,48 Kg (IC 95%: 29,11-33,83; mediana: 26,00; DP: 17,55; mín: 5,10; máx: 107,50) e de altura, 127,80 cm (IC 95%: 124,07-131,52; mediana: 124,30; DP: 27,70; mín: 40,50; máx: 191,00), ambas as variáveis sem distribuição normal. A maioria dos casos (n=135; 52,5%) foi diagnosticada entre 4 e 10 anos, com apenas 17,9% ocorrendo antes dos 3 anos de idade. A mediana da idade no momento da radioterapia foi de 97,00 meses (média: 109,12 meses, IC 95%: 102,18-116,05; DP: 56,47; mín: 17,00; máx: 336,00), havendo um predomínio de crianças entre 4 e 10 anos (n=154; 59,9%). Somente 5,8% receberam terapia com radiação em idade até 3 anos.
Os tumores de fossa posterior (n=97; 37,7%) foram mais prevalentes do que os localizados no tronco cerebral (n=44; 17,1%). Tumores na região selar (n=23; 8,9%) e na pineal (n=17; 6,6%) não foram comuns (Tabela 1).
Tabela 1. Características dos pacientes e da doença
|
Características |
Número (%) |
|
Total de pacientes |
257 (100) |
|
Idade ao diagnóstico < 3 anos 4 a 10 anos acima de 10 anos |
91 meses (mín: 1; máx: 214) 46 (17,9) 135 (52,5) 76 (29,6) |
|
Idade na radioterapia < 3 anos 4 a 10 anos acima de 10 anos |
97 meses (mín: 17; máx: 336) 15 (5,8) 154 (59,9) 88 (34,2) |
|
Sexo Masculino Feminino |
150 (58,4) 107 (41,6) |
|
Raça/etnia Brancos Pardos Negros |
130 (50,6) 112 (43,6) 15 (5,8) |
|
Síndromes associadas Neurofibromatose tipo 1 Síndrome de Sturge-Weber |
2 (0,8) 1 (0,4) |
|
Localização do tumor Supratentorial Infratentorial Medular |
103 (40,1) 141 (54,8) 11 (4,3) |
|
Localizado/metastático Localizado Metastático Liquor + Ressonância magnética (RM) + Ambos (liquor e RM) |
201 (78,2) 56 (21,8) 26 (10,1) 37 (14,4) 6 (2,3) |
A maioria das crianças que recebeu radioterapia foi encaminhada ao INCA pelo serviço público de saúde (n=226; 87,9%), sendo o Instituto Estadual do Cérebro Paulo Niemeyer (n=89; 34,6%) e o Hospital Municipal Jesus (n=27; 10,5%) os principais pontos de referência. A maioria dos casos (n=108; 42,0%) veio do município do Rio de Janeiro, havendo representantes de 181 bairros e 41 municípios do Estado. A maioria das famílias possuía casa própria (n=131; 62,7%), água encanada (n=192; 91,0%), esgotamento sanitário (n=193; 92,8%) e luz elétrica (n=212; 99,5%). A maioria das mães (70,2%) e pais (68,2%) havia ultrapassado o ensino fundamental, com o ensino médio completo sendo o mais prevalente entre as mães (n=50; 35,5%), e o ensino fundamental incompleto entre os pais (n=31; 28,2%). A formação em nível superior completo não foi comum entre pais e mães (mãe: n=5; 3,5%; pai: n=7; 6,4%). A maioria das crianças tinha ensino fundamental incompleto (n=144; 56,0%) e pertencia à faixa etária de 4 a 10 anos (n=135; 52,5%). O transporte público foi utilizado por 75,9% das famílias para locomoção ao hospital. A maioria das famílias (n=122; 58,9%) declarou ter uma renda mensal de até um salário-mínimo.
Os sinais e sintomas mais comuns ao diagnóstico foram cefaleia e vômitos, e quase metade das crianças apresentou essa combinação de sintomas (n=127; 49,4%). Quando considerados os diferentes tipos de tumores, essa dupla de sintomas foi mais comum nos tumores embrionários (n=52/127; 41,0%) e tumores ependimais (n=28/127; 22,0%). Em relação à localização dos tumores, a combinação de cefaleia e vômitos foi mais frequente em tumores de fossa posterior (n=71/127; 55,9%), seguidos pelos tumores supratentoriais (n=23/127; 18,1%) e tumores da região pineal (n=12/127; 9,4%).
Em uma análise de múltiplas respostas, foram coletadas 760 queixas iniciais do quadro oncológico, havendo quase três sintomas por paciente. Os mais prevalentes foram: cefaleia (22,0%), vômitos (19,6%), distúrbios da marcha (8,2%), estrabismo (5,8%), convulsão (5,1%) e hemiparesia (4,3%) (Figura 1).
|
|
|
Figura 1. Principais sinais e sintomas na apresentação |
A sintomatologia foi variável de acordo com a localização do tumor e a idade da criança.
Cefaleia e vômitos foram os sintomas mais comuns em todas as localizações intracranianas. Nos tumores em fossa posterior, os sintomas mais comuns também incluíram alterações na marcha, no equilíbrio, na visão e ataxia. Convulsão, hemiparesia, alteração da marcha e equilíbrio, e estrabismo foram sintomas relacionados à localização supratentorial. Os sintomas mais encontrados em tumores de tronco cerebral foram alteração da marcha, estrabismo, hemiparesia e engasgos. Entre os tumores medulares, dor, hemiparesia e diminuição de força foram os mais verificados. Os sinais e sintomas na apresentação foram mais evidentes em crianças entre 4 e 10 anos e a dupla de sintomas cefaleia e vômitos predominou em todas as faixas etárias. Em crianças abaixo de três anos, os principais sintomas foram, em ordem de frequência: vômitos, cefaleia, alteração da marcha, convulsão, estrabismo, ataxia, sonolência e alteração de equilíbrio. Em crianças entre 4 e 10 anos: cefaleia, vômitos, alteração da marcha, estrabismo, convulsão, alteração da fala e da visão. Em crianças acima de 10 anos: cefaleia, vômitos, hemiparesia, alteração da visão, convulsão e alteração da marcha.
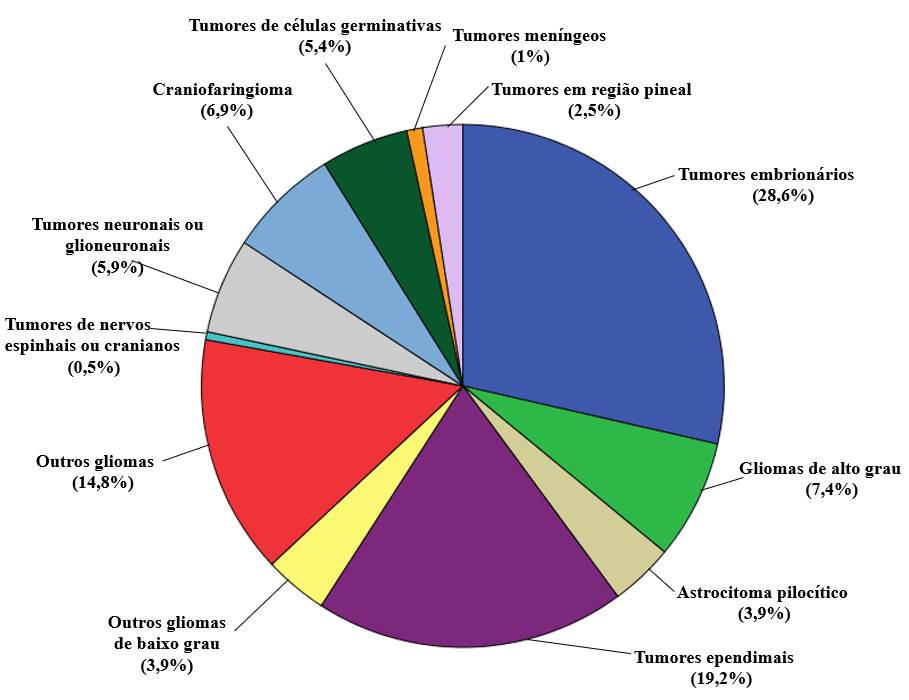
Foram identificadas 30 diferentes histologias de neoplasias do SNC na infância e agrupadas de acordo com a Classificação da OMS17 (Figura 2).
|
|
|
Figura 2. Tumores do SNC tratados com radioterapia de acordo com classificação da OMS de 2016 |
O sexo masculino predominou em quase todos os grupos de tumores, exceto em tumores meníngeos, craniofaringiomas e tumores mesenquimais. Não houve diferença em relação ao sexo nos astrocitomas pilocíticos.
Os tumores de origem embrionária foram os mais frequentes, seguidos pelos de origem ependimária. Entre os tumores embrionários, o tipo histológico mais comum foi o meduloblastoma (88,2%). Já entre os tumores ependimais, aqueles com maior indicação para radioterapia foram os ependimomas anaplásicos (61,5%) e os de grau II (34,6%). Os germinomas puros foram os mais frequentes entre os tumores germinativos (60%), e os tumores de tronco cerebral foram os principais representantes do grupo outros gliomas (14,0%). Os tumores também foram analisados de acordo com seus tipos histológicos. (Tabela 2)
Tabela 2. Tipos histológicos e suas principais localizações

Os tumores mais frequentes na fossa posterior foram os de origem embrionária (62,8%), e o meduloblastoma o tipo histológico mais comum (61,8%). Entre os tumores de origem ependimal (31,9%), o ependimoma anaplásico (17,5%) e o de grau II (14,4%) foram os prevalentes. Os tipos histológicos predominantes na região supratentorial foram o ependimoma anaplásico (22,2%) e o glioma de alto grau (15,8%). Entre os 44 tumores localizados no tronco cerebral, a maioria (81,8%) foi diagnosticada por exames de imagem e, entre os que foram biopsiados, o tipo histológico mais verificado foi o astrocitoma anaplásico (4,5%).
Crianças com tumores de células germinativas e tumores glioneuronais apresentaram as maiores médias de idade ao diagnóstico (142 meses e 140 meses, respectivamente). Em contrapartida, as crianças mais jovens ao diagnóstico foram aquelas com astrocitoma pilocítico (53 meses) e tumores ependimais (77 meses).
Ao ser verificada a idade ao diagnóstico (em meses, variável dependente) nos diferentes tipos histológicos, de acordo com a classificação da OMS de 2016, foi possível perceber uma diferença significativa entre a média da idade ao diagnóstico no astrocitoma pilocítico e a média dos tumores embrionários (p = 0,035), gliomas de alto grau (p = 0,002) e tumores glioneuronais (p = 0,004). Para essa análise, foram retirados os casos únicos de tumor de nervo craniano (idade: 164 meses) e de tumor mesenquimal (idade: um mês).
Ao serem analisadas as localizações tumorais de acordo com a faixa etária, a fossa posterior predominou em crianças até 10 anos, e a região supratentorial a partir de 11 anos (Tabela 3).
Tabela 3. Localização do tumor de acordo com a faixa etária ao diagnóstico
|
|
Pineal |
Região supratentorial |
Fossa posterior |
Tronco cerebral |
Região selar |
Medula espinhal |
Meninge |
Vias ópticas |
Total |
|
|
|
< 3 anos |
1 2,2% |
11 23,9% |
24 52,2% |
6 13,0% |
3 6,5% |
1 2,2% |
0 0,0% |
0 0,0% |
46 |
|
4 a 10 anos |
9 6,7% |
27 20,0% |
52 38,5% |
29 21,5% |
12 8,9% |
5 3,7% |
0 0,0% |
1 0,7% |
135 |
|
|
> 10 anos |
7 9,2% |
25 32,9% |
21 27,6% |
9 11,8% |
8 10,5% |
5 6,6% |
1 1,3% |
0 0,0% |
76 |
|
|
Total |
17 6,6% |
63 24,5% |
97 37,7% |
44 17,1% |
23 8,9% |
11 4,3% |
1 0,4% |
1 0,4% |
257 |
|
Não foi encontrada diferença significativa entre as médias da idade ao diagnóstico em relação à localização do tumor, sendo as menores médias em tumores localizados no tronco cerebral (87,11 meses) e fossa posterior (89,44 meses), e as maiores em tumores localizados na medula espinhal (130,64 meses) e na pineal (126,82 meses).
Quanto à idade na radioterapia, as médias mais altas foram em crianças com tumores de nervos espinhais e tumores de células germinativas, enquanto crianças com tumores ependimais e de pineal apresentaram as médias mais baixas.
Quando analisadas por tipos histopatológicos, crianças com tumores teratoide-rabdoide, ependimoma anaplásico, tumor glioneuronal papilar maligno, pinealoblastoma e tumores de tronco cerebral foram as diagnosticadas em idades mais jovens na radioterapia.
Disseminação leptomeníngea foi observada em 21,8% dos casos, e os principais tumores diagnosticados por ressonância de neuroeixo foram o meduloblastoma e o ependimoma anaplásico. Já os que foram diagnosticados pela citologia oncótica do líquor foram o meduloblastoma e o germinoma puro. Os tumores que apresentaram ambos os padrões de disseminação foram o meduloblastoma e o germinoma misto.
DISCUSSÃO
Segundo Khanolkar et al.24, crianças com nível socioeconômico elevado têm um maior risco de desenvolverem tumores do SNC do que aquelas de baixo nível22. Não foi possível confirmar essa tendência, pois todos os pacientes foram tratados em um centro de referência oncológica do SUS, e apresentaram perfis sociodemográficos semelhantes.
As neoplasias cerebrais têm uma apresentação clínica heterogênea na infância, com sintomas iniciais inespecíficos que podem ser comuns a patologias benignas mais prevalentes, dificultando assim o seu diagnóstico. Wilne et al.25, em uma revisão de 200 casos desses tumores, identificou como sintomas mais comuns: cefaleia, vômitos, dificuldades visuais, distúrbios de comportamento e convulsões, em ordem de frequência23. O quadro clínico observado neste estudo apresentou semelhança com o conduzido por esses autores, e os sinais/sintomas mais prevalentes foram cefaleia, vômitos, alteração na marcha, estrabismo e convulsão.
Esse quadro clínico pode variar de acordo com a localização do tumor, o tipo histológico e a idade da criança. Esses mesmos autores publicaram, em 2010, uma diretriz para auxiliar os profissionais de saúde na avaliação de crianças suspeitas de tumor cerebral, relacionando os principais sinais e sintomas com a localização tumoral26. Na região supratentorial, listaram como principais sintomas, em ordem decrescente de frequência: convulsão, papiledema, sinais neurológicos focais, cefaleia e vômitos. Neste estudo, as crianças apresentaram: cefaleia, vômitos, convulsão, hemiparesia e alterações na marcha. Na fossa posterior, os sintomas referidos por Wilne et. al.26 foram: vômitos, cefaleia, alterações na coordenação motora e papiledema. Este estudo encontrou como principais sintomas: vômitos, cefaleia, alteração na marcha, no equilíbrio e visão. Nos tumores de tronco cerebral, os sintomas relacionados foram: alterações na coordenação motora, paralisia de pares cranianos, sinais piramidais, cefaleia e paralisia facial. Os sintomas encontrados foram: alteração na marcha, cefaleia, estrabismo, vômitos e alterações na fala. Os resultados deste estudo foram similares aos referidos pela diretriz, mostrando uma semelhança entre os sintomas, mas uma variação na frequência em que ocorreram.
Foram identificados 30 tipos histológicos de tumores do SNC em crianças que receberam radioterapia, entre os mais de 100 tipos conhecidos. De acordo com o CBTRUS2, os tumores mais comuns em crianças de 0 a 14 anos são astrocitomas pilocíticos, tumores embrionários, gliomas de baixo grau, gliomas de alto grau e tumores ependimais. No entanto, entre as crianças tratadas com radioterapia, os tumores mais comuns foram os tumores embrionários, os ependimais e os de tronco cerebral. Os astrocitomas pilocíticos, por serem tumores indolentes que geralmente respondem bem à cirurgia e/ou quimioterapia, não foram frequentemente tratados com radioterapia.
Tal como descrito por Pollack et al.1, os tumores do SNC foram mais frequentes na fossa posterior, destacando-se principalmente os tumores embrionários e ependimais, entretanto, em crianças acima de 10 anos, predominaram tumores em região supratentorial.
Em conformidade com as estimativas do INCA3, publicadas em 2023, esses tumores prevaleceram em crianças do sexo masculino e raça branca, havendo um predomínio da faixa etária entre 4 e 7 anos3,27-29. Assim como descrito por dois estudos epidemiológicos brasileiros, do Piauí e do Tocantins, a maioria dos casos ocorreu em crianças menores de 10 anos30,31.
Diversas síndromes genéticas têm sido relacionadas a um maior risco de tumores cerebrais, sendo a neurofibromatose tipo 1 (NF-1) a mais frequente, com uma prevalência de aproximadamente um caso por três mil indivíduos, e está associada a um risco aumentado de gliomas. Neste estudo, foram observados apenas dois casos de NF-1, ambos em gliomas de baixo grau. Também foi identificado um caso de criança com meduloblastoma com síndrome de Sturge-Weber.
CONCLUSÃO
As neoplasias do SNC abrangem um conjunto de tumores que possuem características histológicas e comportamentos distintos. Sua incidência pode ser influenciada por fatores genéticos e ambientais, o que torna a epidemiologia desses tumores complexa. O perfil epidemiológico e clínico das crianças que recebem tratamento com radioterapia é semelhante ao perfil geral da população infantil afetada por tumores cerebrais, exceto pela prevalência em relação aos tipos histológicos.
Apesar de sua baixa incidência, esses tumores podem ter um impacto significativo na qualidade de vida das crianças e de suas famílias. Estudos epidemiológicos desempenham um papel fundamental no aprimoramento da prevenção, diagnóstico e tratamento, além de contribuirem para a conscientização da população e dos médicos da atenção básica sobre essa doença.
Ao realizar o diagnóstico diferencial em crianças com cefaleia e vômitos, idade entre 4 e 10 anos, com boas condições socioeconômicas, é importante considerar os tumores do SNC, especialmente os gliomas e os tumores de origem embrionária.
CONTRIBUIÇÕES
Todos os autores contribuíram substancialmente na concepção e/ou no planejamento do estudo; na obtenção, análise e interpretação dos dados; na redação e revisão crítica; e aprovaram a versão final a ser publicada.
DECLARAÇÃO DE CONFLITO DE INTERESSES
Nada a declarar.
FONTES DE FINANCIAMENTO
Não há.
REFERÊNCIAS
1. Pollack IF, Agnihotri S, Broniscer A. Childhood brain tumors: current management, biological insights, and future directions. J Neurosurg Pediatr. 2019;23(3):261-73. doi: https://doi.org/10.3171/2018.10.PEDS18377
2. Ostrom QT, Price M, Ryan K, et al. CBTRUS Statistical Report: pediatric brain tumor foundation childhood and adolescent primary brain and other central nervous system tumors diagnosed in the United States in 2014-2018. Neuro Oncol. 2022;24(Supl. 1):iii1-iii38. doi: https://doi.org/10.1093/neuonc/noac161
3. Instituto Nacional de Câncer. Estimativa 2023: incidência do câncer no Brasil. Rio de Janeiro: INCA; 2022. [acesso 2023 set 10]. Disponível em: https://www.gov.br/inca/pt-br/assuntos/cancer/numeros/estimativa
4. Plant-Fox AS, O'Halloran K, Goldman S. Pediatric brain tumors: the era of molecular diagnostics, targeted and immune-based therapeutics, and a focus on long term neurologic sequelae. Curr Probl Cancer. 2021;45(4):100777. doi: https://doi.org/10.1016/j.currproblcancer.2021.100777
5. Ostrom QT, Adel Fahmideh M, Cote DJ, et al. Risk factors for childhood and adult primary brain tumors. Neuro Oncol. 2019;21(11):1357-75. doi: https://doi.org/10.1093/neuonc/noz123
6. Adel Fahmideh M, Scheurer ME. Pediatric brain tumors: descriptive epidemiology, risk factors, and future directions. Cancer Epidemiol Biomarkers Prev. 2021;30(5):813-21. doi: https://doi.org/10.1158/1055-9965
7. Sheppard JP, Nguyen T, Alkhalid Y, et al. risk of brain tumor induction from pediatric head ct procedures: a systematic literature review. Brain Tumor Res Treat. 2018;6(1):1-7. doi: https://doi.org/10.14791/btrt.2018.6.e4
8. Braganza MZ, Kitahara CM, Berrington de González A, et al. Ionizing radiation and the risk of brain and central nervous system tumors: a systematic review. Neuro Oncol. 2012;14(11):1316-24. doi: https://doi.org/10.1093/neuonc/nos208
9. Huncharek M, Kupelnick B. A meta-analysis of maternal cured meat consumption during pregnancy and the risk of childhood brain tumors. Neuroepidemiology. 2004;23(1-2):78-84. doi: https://doi.org/10.1159/000073979
10. Rios L, Vásquez L, Oscanoa M, et al. Advancing Parental age and risk of solid tumors in children: a case-control study in peru. J Oncol. 2018;3924635:1-9. doi: https://doi.org/10.1155/2018/3924635
11. Siregar MH, Mangunatmadja I, Widodo DP. Clinical, radiological, and histopathological features and prognostic factors of brain tumors in children. J Phys Conf Series. 2018;1073(3):032039.
12. Gajjar A, Pfister SM, Taylor MD, et al. Molecular insights into pediatric brain tumors have the potential to transform therapy. Clin Cancer Res. 2014;20(22):5630-40. doi: https://doi.org/10.1158/1078-0432.CCR-14-0833
13. Muskens IS, Zhang C, Smith AJ, et al. Germline genetic landscape of pediatric central nervous system tumors. Neuro Oncol. 2019;21(11):1376-88. doi: https://doi.org/10.1093/neuonc/noz108
14. Stocco C, Pilotto C, Passone E, et al. Presentation and symptom interval in children with central nervous system tumors. a single-center experience. Childs Nerv Syst. 2017;33(12):2109-16. doi: https://doi.org/10.1007/s00381-017-3572-1
15. Wibroe M, Cappelen J, Castor C, et al. Symptom interval in children with brain tumors is related to tumor type and size. Neuro Oncol. 2017;19(12):1622-31.
16. Bujarski S, Srivastava R, Faught E, et al. Factors associated with diagnostic delays in pediatric brain tumor patients. Pediatr Blood Cancer. 2018;65(1).
17. Mulvihill D, Langan Y, Ryan S, et al. Investigating the pre-diagnostic interval of paediatric brain tumours: a systematic review. Br J Cancer. 2020;122(1):41-7.
18. Atun R, Jaffray DA, Barton MB, et al. Expanding global access to radiotherapy. Lancet Oncol. 2015;16(10):1153-86. doi: https://doi.org/10.1016/S1470-2045(15)00222-3
19. Instituto Nacional de Câncer [Internet]. Rio de Janeiro: INCA; 2022. Registros Hospitalares de Câncer. 2022 jun 23. [Atualizado 2022 jul 11, acesso 2023 set 10]. Disponível em: https://www.gov.br/inca/pt-br/assuntos/cancer/numeros/registros/rhc
20. Louis DN, Perry A, Reifenberger G, et al. The 2016 World Health Organization Classification of Tumors of the Central Nervous System: a summary. Acta Neuropathol. 2016;131(6):803-20. doi: https://doi.org/10.1007/s00401-016-1545-1
21. SPSS®: Statistical Package for Social Science (SPSS) [Internet]. Versão 24.0. [Nova York]. International Business Machines Corporation. [acesso 2023 mar 9]. Disponível em: https://www.ibm.com/br-pt/spss?utm_content=SRCWW&p1=Search&p4=43700077515785492&p5=p&gclid=CjwKCAjwgZCoBhBnEiwAz35Rwiltb7s14pOSLocnooMOQh9qAL59IHVc9WP4ixhNTVMjenRp3-aEgxoCubsQAvD_BwE&gclsrc=aw.ds
23. Magalhães D. Radioterapia pediátrica: experiência clínica e humanização [tese]. Niterói: Universidade Federal Fluminense; 2020.
24. Khanolkar AR, Ljung R, Talbäck M, et al. Socioeconomic position and the risk of brain tumour: a swedish national population-based cohort study. J Epidemiol Community Health. 2016;70(12):1222-8. doi: https://doi.org/10.1136/jech-2015-207002
25. Wilne SH, Ferris RC, Nathwani A, et al. The presenting features of brain tumours: a review of 200 cases. Arch Dis Child. 2006;91(6):502-6. doi: https://doi.org/10.1136/adc.2005.090266
26. Wilne S, Koller K, Collier J, et al. The diagnosis of brain tumours in children: a guideline to assist healthcare professionals in the assessment of children who may have a brain tumour. Arch Dis Child. 2010;95(7):534-9. doi: https://doi.org/10.1136/adc.2009.162057
27. Johnson KJ, Cullen J, Barnholtz-Sloan JS, et al. Childhood brain tumor epidemiology: a brain tumor epidemiology consortium review. Cancer Epidemiol Biomarkers Prev. 2014;23(12):2716-36. doi: https://doi.org/10.1158/1055-9965.EPI-14-0207
28. Khayat Kashani HR, Alizadeh P, Salimi S, et al. Epidemiologic profile and outcome of primary pediatric brain tumors in Iran: retrospective study and literature review. Childs Nerv Syst. 2022;38(2):353-60. doi: https://doi.org/10.1007/s00381-021-05363-w
29. Wilne S, Collier J, Kennedy C, et al. Presentation of childhood CNS tumours: a systematic review and meta-analysis. Lancet Oncol. 2007;8(8):685-95. doi: https://doi.org/10.1016/S1470-2045(07)70207-3
30. Pedrosa AO, Lira R Filho, Santos FJL, et al. Perfil clínico-epidemiológico de clientes pediátricos oncológicos atendidos em um hospital de referência do Piauí. R. Interd. 2015;8(3):12-21. doi: https://doi.org/10.25248/reas.e4817.2020
31. Mutti CF, Cruz VG, Santos LF, et al. Perfil clínico-epidemiológico de crianças e adolescentes com câncer em um serviço de oncologia. Rev Bras Cancerol. 2018;64(3):293-300. doi: https://doi.org/10.32635/2176-9745.RBC.2018v64n3.26
Recebido em 22/5/2023
Aprovado em 25/9/2023
Editora-científica: Anke Bergmann. Orcid iD: https://orcid.org/0000-0002-1972-8777
![]()
Este é um artigo publicado em acesso aberto (Open Access) sob a licença Creative Commons Attribution, que permite uso, distribuição e reprodução em qualquer meio, sem restrições, desde que o trabalho original seja corretamente citado.
©2019 Revista Brasileira de Cancerologia | Instituto Nacional de Câncer | Ministério da Saúde